Amnios
Che cos'è l'Amnios?
L'amnios è una struttura appartenente a quelle definite comunemente annessi embrionali, si tratta di tessuti e strutture che non fanno parte dell'embrione prima e del feto dopo, ma che lo proteggono e forniscono ossigeno e nutrimento nel corso dello sviluppo.
Sono annessi embrionali: l'amnios, corion, l'allantoide, la sierosa, il sacco vitellino, la placenta, il funicolo ombelicale ed il liquido amniotico. I primi due, corion ed amnio, sono membrane ovulari.
Gli annessi embrionali si sviluppano abbastanza precocemente, non appena le dimensioni dell'embrione sono tali per cui si rende necessario un apporto maggiore di ossigeno e di nutrienti rispetto a quello che si può ottenere per semplice diffusione, che possa raggiungere tutte le cellule del nuovo organismo in formazione.
Nel corso della gametogenesi femminile, ovvero della cosiddetta oogenesi nella donna, la cellula uovo in formazione viene a trovarsi racchiusa in una struttura dedicata che prende il nome di follicolo e che matura insieme all'ovulo stesso, fino a trasformarsi nel follicolo maturo protagonista dell'ovulazione. Con l'ovulazione l'ovulo maturo lascia la gonade per ''cadere'' nella tuba e poter eventualmente incontrare lo spermatozoo per la fertilizzazione.
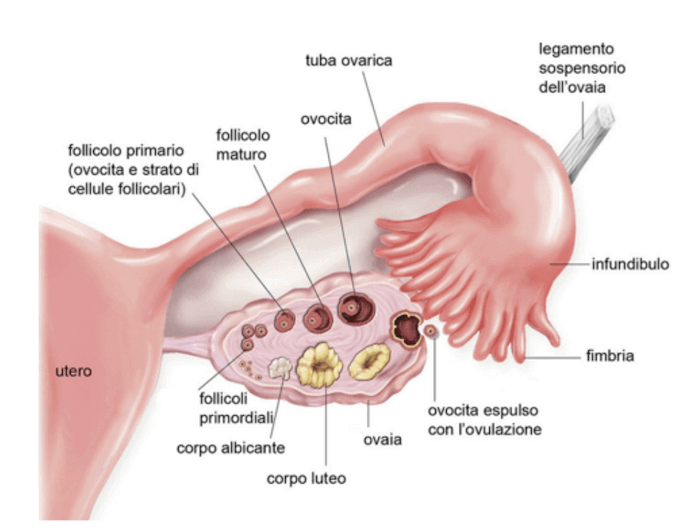 Rappresentazione schematica dell'ovaio e della tuba: all'interno della gonade femminile sono presenti i follicoli che racchiudono gli oociti in via di sviluppo sino all'ovulazione.
Rappresentazione schematica dell'ovaio e della tuba: all'interno della gonade femminile sono presenti i follicoli che racchiudono gli oociti in via di sviluppo sino all'ovulazione.
La maturazione dell'ovulo è un processo finemente regolato attraverso specifici ormoni, nel corso di quello che prende il nome di ciclo mestruale femminile.
La gametogenesi nella donna inizia nel feto e termina con la menopausa sviluppandosi temporalmente in maniera molto diversa rispetto a quanto avviene nell'uomo. In quest'ultimo, infatti, la spermatogenesi comincia nella pubertà e prosegue per tutta la vita in maniera continuativa dai precursori, spermatidi primari, fino agli spermatozoi maturi e differenziati.
I precursori degli oociti, invece, cominciano la oogenesi nell'utero materno, subiscono uno stop alla nascita e riprendono il processo, un ovulo per volta, mensilmente dalla prima mestruazione fino alla menopausa.
Se all'ovulazione segue la fertilizzazione, il follicolo che conteneva l'ovulo, si trasforma, per effetto degli ormoni in un vero e proprio organo endocrino, definito corpo luteo, a sua volta in grado di produrre e secernere ormoni necessari all'instaurarsi della gravidanza.
Dopo la fertilizzazione, ovvero la formazione dello zigote, la prima cellula del nuovo individuo che origina dall'ingresso del pronucleo dello spermatozoo nel citoplasma dell'ovulo e dalla sua fusione con il pronucleo femminile (si ripristina così il numero diploide di cromosomi nello zigote), lo zigote dà luogo ad una serie di riproduzioni cellulari, mitosi.
Si tratta di un processo che aumenta il numero di cellule dell'organismo in formazione e prende il nome di segmentazione. Si ottengono dalla segmentazione, cellule identiche le une alle altre e caratterizzate dall'essere tutte cellule staminali totipotenti, ovvero in grado di ricostituire un organismo umano intero (tutti i tessuti dell'organismo e tutti gli annessi embrionali). Lo stadio embrionale a cui si giunge prende il nome di morula per la somiglianza con il frutto.
A questo stadio segue quello della formazione della cosiddetta blastocisti, una struttura nella quale l'embrione presenta una prima cavitazione: la blastocisti è una piccola struttura sferica delimitata da uno strato di cellule esterne e che presenta ad un polo, una massa di cellule definita massa cellulare interna, o compatta, della blastocisti.
Le cellule della massa interna della blastocisti, origineranno il nuovo organismo (cellule staminali pluripotenti in grado di sviluppare tutti i tessuti umani ma non gli annessi embrionali) mentre lo strato esterno originerà gli annessi embrionali. Queste cellule dello strato esterno, sono dette trofoblasti.
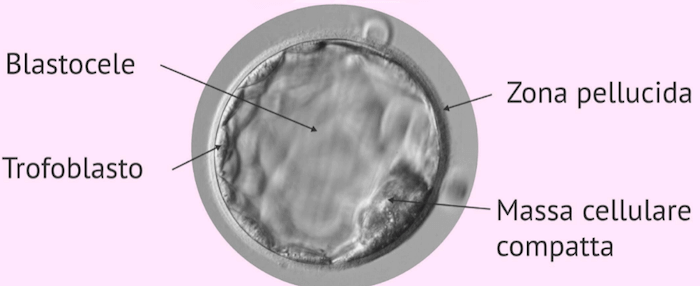
La blastocisti.
Tra gli annessi embrionali abbiamo già ricordato che vi sono le membrane che racchiudono l'ovulo, in particolare la membrana più esterna che lo delimita prende il nome di corion: risulta costituita da uno strato esterno epiteliale e da uno strato connettivale di origine mesodermica (detto somatopleura).
Lo strato epiteliale è derivato dall'ectoderma ovulare e viene trovarsi a stretto contatto con la membrana detta decidua, ovvero la mucosa uterina. La mucosa uterina, per effetto dell'instaurarsi della gravidanza, aumenta di spessore, laddove, se invece la gravidanza non ha inizio, si disgrega nelle mestruazioni.
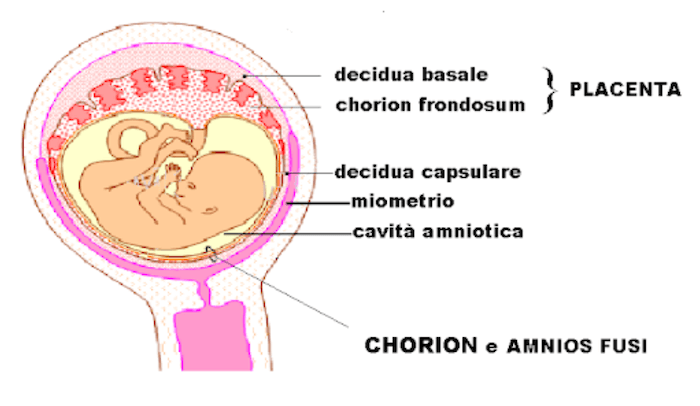
Annessi embrionali: corion e amnio.
Questa membrana subisce delle modificazioni nel corso delle diverse fasi dello sviluppo embrionale, in particolare dalla seconda e terza settimana di sviluppo la superficie esterna del corion risulta ricoperta da villosità arborizzate che continuano a crescere dal lato in contatto con la primitiva sede di impianto dell'embrione, nella mucosa uterina (corion frondosum) mentre si atrofizzano quelle (corion laeve) che si trovavano in relazione con la membrana caduca che ricopriva l'ovulo (caduca capsulare oppure riflessa). Le digitazioni che si inseriscono nella membrana uterina, sono i cosiddetti villi coriali, tramite i quali l'embrione riceve nutrimento in queste prime fasi dello sviluppo.
A partire dalla fine del terzo mese di sviluppo il conon frondosum ha costituito la parte embrionale della placenta che, nel frattempo, si è costituita e differenziata, mentre il corion laeve, divenuto liscio e regolare, va a formare la membrana esterna del sacco ovulare.
Gli annessi embrionali risultano dunque costituiti in parte da tessuti derivanti dall'ovulo fecondato e dall'embrione successivamente ed in parte da tessuto di origine materna.
La seconda membrana ovulare, come anticipato, è l'amnios o amnio, si tratta, in particolare, della più interna che aderisce in modo lasso alla faccia interna del corion e dall'altro lato alla cavità amniotica che contiene il feto.
L'amnio è costituito da uno strato connettivale esterno che si trova in contatto con il corion e che deriva dal mesoderma (dalla somatopleura in particolare) e da uno strato più interno, rivolto verso la cavità.
L'amnio riveste, inoltre, aderendovi in modo lasso, la faccia fetale della placenta e costituisce la guaina amniotica del cordone o funicolo ombelicale. A livello del feto la guaina ombelicale costituita dall'amnio si continua con la cute del feto con cui condivide l'origine embrionale.
L'amnio è dunque l'annesso embrionale che costituisce una sacca membranosa in grado di circondare e proteggere l'embrione prima e il feto dopo.
Evolutivamente tale membrana è presente nei rettili, negli uccelli e nei mammiferi, ovvero in tutte le classi definite Amniota, non è, invece, presente in anfibi e pesci che sono dunque definiti Anamni.
Cavità amniotica e liquido amniotico
Dal punto di vista istologico la cavità amniotica presenta un singolo strato di cellule di origine ectodermica, di forma appiattita che è definito ectoderma amniotico, mentre il pavimento risulta costituito da ectoderma di tipo prismatico che deriva dal disco embrionale.
Dal lato esterno dell'ectoderma amniotico si trova un sottile strato di mesoderma in continuità con quello della somatopleura e direttamente in connessione con la linea mesodermica del corion.
L'ectoderma amniotico si forma grazie alla secrezione attiva da parte della membrana amniotica, alle vie urinarie e respiratorie del feto oltre che ad altri organi fetali. L'amnios infatti è in continuo ricambio e il suo assorbimento avviene grazie all'apparato respiratorio del feto e alla deglutizione e grazie alla intermediazione della stessa membrana amniotica.
Appena costituitosi l'amnio si trova, come abbiamo visto in precedenza, a diretto contatto con l'embrione, ma a circa 4 o 5 settimane di sviluppo ha inizio l'accumulo di liquido amniotico che, aumentando di volume, provoca la sua espansione fino a portarlo ad aderire con il corion.
Solitamente la rottura dell'amnio si ha a termine della gravidanza, tuttavia, può accadere che si rompa in anticipo provocando complicanze per la madre, quali rischio di infezioni e distacco della placenta e per il nascituro, quali sofferenza fetale, prematurità, infezioni e oligoidramnios (volume deficitario di liquido amniotico).
La quantità di liquido amniotico aumenta sino al settimo mese di sviluppo per poi diminuire lievemente, al termine della gravidanza il volume è di circa 800 mL. Tale liquido protegge il feto da danni e traumi e gli consente di muoversi durante gli ultimi stadi di sviluppo, ma oltre a questa funzione meccanica ne possiede una biochimica e immunologica.
Nel liquido amniotico è presente una componente solida, si tratta di urea, sali inorganici ed una piccola quantità di proteine, tracce di zuccheri ed ormoni oltre alle cellule esfoliate dell'epitelio fetale e dalle sue mucose e le rare e preziose cellule staminali amniotiche.
Le cellule fetali esfoliate, dette amniociti, sono quelle che vengono recuperate in caso di amniocentesi e da cui si ricava ed analizza il cariotipo fetale.
Mentre sulle cellule staminali di derivazione amniotica sono presenti in letteratura diversi studi per la loro caratterizzazione e per il loro utilizzo in medicina rigenerativa.
Per l'analisi del cariotipo fetale si può ricorrere anche al prelievo dei villi coriali ma trattandosi di un tessuto di derivazione sia materna che fetale, si preferisce utilizzare sovente il prelievo del liquido amniotico che contiene solo cellule di derivazione fetale e rispecchia più propriamente l'assetto cromosomico del nascituro.
Le cellule di derivazione fetale presenti nei villi coriali che si sviluppano molto precocemente dal trofoblasto, possono infatti presentare un assetto cromosomico differente dal nascituro.
L'analisi del cariotipo consente di diagnosticare eventuali aberrazioni cromosomiche nel nascituro, quali le trisomie come la più nota. Trisomia del cromosoma 21 responsabile della Sindrome di Down.
Link correlati:
Qual è la differenza tra microrganismi aerobi e anaerobi?
Studia con noi