Tessuto muscolare cardiaco
Che cos'è il tessuto muscolare cardiaco?
Il tessuto muscolare cardiaco rappresenta una via di mezzo tra il tessuto muscolare scheletrico e il tessuto muscolare liscio, ma conserva caratteristiche del tutto peculiari, che lo rendono di fatto unico.
Il tessuto muscolare cardiaco è il tessuto che compone la porzione muscolare del cuore ed è dotato di capacità contrattile autonoma, seppur sottoposta alla regolazione del sistema nervoso autonomo.
Struttura del tessuto muscolare cardiaco
L'unità funzionale del tessuto muscolare cardiaco è il miocardiocita, una cellula caratterizzata dalla presenza di strie, come nelle cellule muscolari scheletriche, ma anche di un nucleo unico, ben evidente e centrale.
La forma delle fibrocellula cardiaca assomiglia ad una Y, in cui il nucleo occupa la porzione alla base della biforcazione. Le estremità della cellula sono connesse alle estremità corrispondenti di altre cellule cardiache, mediante la presenza di strutture particolari dette "dischi intercalari", che ricoprono trasversalmente l'area di contatto tra le porzioni terminali delle cellule.
La restante superficie cellulare è direttamente in contatto con le cellule adiacenti senza strutture di intermediazione. I dischi intercalari possono essere dritti e regolari, ma nella maggior parte dei casi assumono una forma a scaletta.
Le membrane cellulari delle cellule adiacenti, in corrispondenza dei dischi intercalari, si presentano interdigitate le une nelle altre andandosi così a congiungere saldamente. Lungo tutta la superficie di contatto tra cellule adiacenti, compresi i dischi intercalari, sono presenti le Gap Junction, aree di connessione a bassa resistenza elettrica che consentono il passaggio del potenziale elettrico da una cellula all'altra.
Il tessuto muscolare cardiaco si organizza a formare 4 aree principali: due atri e due ventricoli (destri e sinistri) separati da setti di tessuto ma connessi elettricamente dal sistema di conduzione, formato dai fasci di His (o fasci internodali) e dalle Fibre del Purkinje, le cui fibre hanno caratteristiche differenti rispetto a quelle del miocardio da lavoro (che forma atri e ventricoli) e da quelle che formano il nodo senoatriale e il nodo atrioventricolare, dette fibre del sistema specifico di eccitamento.
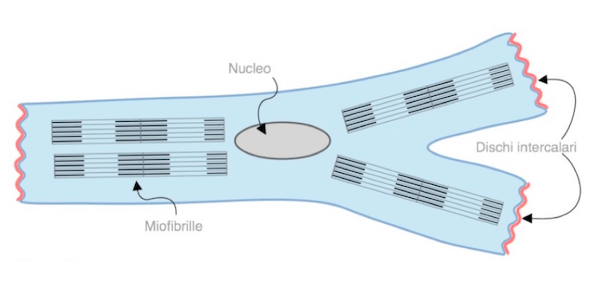
Miocardiocita, cellula del tessuto muscolare cardiaco.
Centri di controllo della contrazione del tessuto muscolare cardiaco
Dalla contrazione regolare del muscolo cardiaco dipende la sopravvivenza di tutti gli individui. Il controllo di questo meccanismo è localizzato in differenti sedi.
Il principale centro di controllo, che dà sistematicamente origine all'impulso elettrico, è localizzato nel nodo seno-atriale, posto in corrispondenza dell'atrio destro.
Da qui, con cadenza ciclica regolare, si origina il potenziale d'azione che viene irradiato, attraverso le Gap Junction, a tutte le cellule degli atri che si contraggono simultaneamente. L'impulso raggiunge il nodo atrio-ventricolare, posto in corrispondenza del setto che divide i due settori. Da qui l'impulso si diffonde, attraverso le fibre di His, fino ai ventricoli. Le fibre di His si riversano, nella parte terminale, nelle fibre del Purkinje, che attraversano l'endocardio e diffondono il segnale in tutti i distretti dei ventricoli.
Distribuiti nel tessuto muscolare, ci sono anche altri "focolai automatici" (o ectopici) in grado di dare avvio all'impulso elettrico in caso di malfunzionamento del centro di controllo del nodo seno-atriale. Questi centri, presenti negli atri, nelle giunzioni atrio-ventricolari e nei ventricoli, hanno velocità di propagazione dell'impulso inferiore rispetto al nodo seno-atriale ed è proprio la velocità di propagazione l'elemento che determina la priorità nel sistema regolatorio.
Se il nodo seno-atriale risulta eccessivamente rallentato, il controllo viene preso dal focolaio automatico atriale. In successione di priorità si trova il focolaio posto alla giunzione atrio- ventricolare e infine quello posto in corrispondenza dei ventricoli.
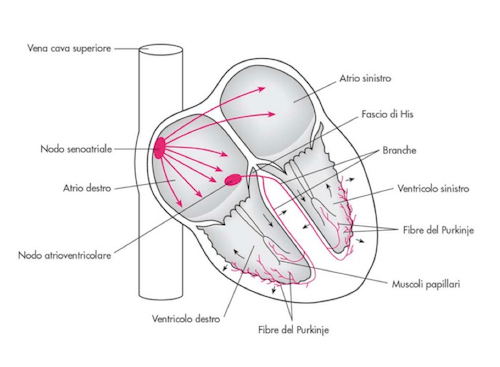
Organizzazione del muscolo cardiaco e propagazione dell'impulso.
Generazione dell'impulso elettrico nel tessuto muscolare cardiaco
I miocardiociti sono caratterizzati dalla presenza, a cavallo delle membrane cellulari, di un potenziale elettrico basale negativo rispetto all'ambiente circostante. Tale differenza di potenziale è data dal funzionamento di pompe attive di trasporto ionico che mantengono la concentrazione ionica intracellulare tale da garantire un potenziale di -90mV a riposo.
Il Potenziale d'Azione, che rappresento l'impulso elettrico trasmissibile, si genera quando la membrana riduce il suo potenziale (si "depolarizza") oltre una certa soglia.
Nella maggior parte delle cellule cardiache (dette cellule a risposta rapida) questo meccanismo avviene in 4 fasi: la fase 0, in cui i canali del sodio si aprono e determinano un improvviso aumento della concentrazione di cariche positive nella cellula, seguita dall'attivazione transitoria dei canali del cloro, che ripolarizza parzialmente la membrana; successivamente si attivano pompe di trasporto per il calcio e il sodio ad azione lenta (fase di plateau) ed infine l'apertura dei canali rapidi per la fuoriuscita del potassio ripristinano la polarizzazione (fase 3). Tra un potenziale d'azione ed il successivo la cellula va incontro ad un periodo di refrattarietà che impedisce ulteriori eccitazioni.
Nelle cellule del pacemaker (nodi) le fasi 0 e 3 avvengono molto lentamente, non si assiste al plateau ed è presente una quarta fase, in cui la membrana si depolarizza lentamente e costantemente per effetto di un trasporto attivo di sodio verso l'interno e potassio verso l'esterno. Raggiunto il livello critico di depolarizzazione si innesca un nuovo potenziale d'azione e il ciclo ricomincia.
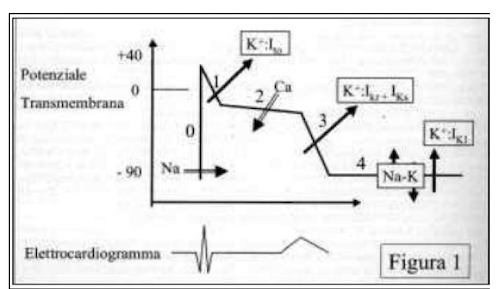
Le quattro fasi del potenziale nelle cellule del pacemaker.
Modulazione del ritmo cardiaco
Il ritmo e l'intensità dei potenziali d'azione intracardiaci è regolato dall'azione del sistema nervoso autonomo. I nervi del sistema parasimpatico innervano atri e nodi, mentre quelli del sistema simpatico innervano anche le porzioni ventricolari del tessuto ed agiscono in maniera opposta.
Le sinapsi adrenergiche dei nervi simpatici agiscono mediante il rilascio di noradrenalina, che attiva i recettori β-adrenergici sulla membrana delle cellule muscolari causando aumento dell'ingresso intracellulare di ioni Calcio.
Le conseguenze di questo aumento sono differenti in base al tipo di cellula innervata:
- nelle cellule del nodo seno-atriale si determina l'aumento di velocità della depolarizzazione e quindi un aumento di frequenza degli impulsi;
- nel nodo atrio-ventricolare si assiste ad un aumento della velocità di conduzione del segnale mentre nelle fibre si osserva una aumento della forza di contrazione muscolare.
Le fibre del sistema parasimpatico, invece, agiscono mediante acetilcolina che attiva recettori accoppiati a proteine G e determinano la riduzione della concentrazione di Calcio e quindi effetti opposti rispetto alle fibre del sistema simpatico. In condizioni normali, il tono cardiaco è determinato dall'azione del sistema parasimpatico, che sopravanza gli effetti di quello simpatico.
Link correlati:
Differenze tra tessuto muscolare liscio e striato
Che cos'è il tessuto cartilagineo?
Che cos'è il tessuto muscolare?
Come è fatta una cellula animale?
Studia con noi